
治療の流れ medical guidance
治療の流れ
一般不妊治療は自分の卵管を使用した
治療法であると考えてください。
妊娠には4段階のステップがあります。
妊娠までの流れ
一般不妊治療は自分の卵管を使用した治療法であると考えてください。
妊娠には4段階のステップがあり、① 排卵→② 受精→③ 胚発育→④ 着床という流れで進みます。
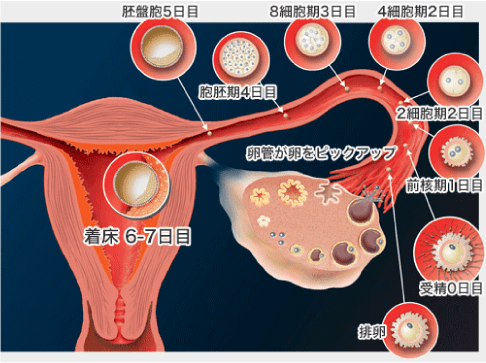
上記の流れのうち、②-④の直前までの最も重要な段階は卵管の中で行われています。このため左右両方の卵管の状態が良くない方(卵管閉塞、卵管水腫や高度卵管周囲癒着など)にはタイミング治療は適していません。
一般不妊治療は1回の(1ヶ月の)妊娠率はあまり高い治療法ではありません。このためある程度の回数を重ねて行くことが大事です。
タイミング治療
経膣エコーにより卵胞径の計測や尿中LH検査などを行うことで、排卵日をより正確に推測し、排卵日前後に夫婦生活を持つように医師がアドバイスするもので、不妊治療の第一歩の方法です。
タイミング治療の妊娠率については正確なものはありませんが、一般的には検査にて問題のないご夫婦が、排卵日付近でタイミングを行うとひと月(1回の排卵)で約20%の確率で妊娠すると言われております。
また、1年では約80%の夫婦が妊娠し、さらに、もう1年間タイミングを行い続けることにより妊娠に至るカップルは2年間で約90%と言われています。
今まで基礎体温を見ながら、または薬局で排卵検査薬(尿LH検査)にて長期間タイミングを行ってきたご夫婦に対してはタイミング治療を行わない場合もあります。
| 35歳未満 | 6回以内 |
|---|---|
| 35-40歳未満 | 4回以内 |
| 40歳以上 | 2-3回程度 |
上記を目処に次のステップに進むことを提案しています。
検査の結果によってタイミング治療回数は変動しますので、あくまで年齢を考えた一つの目安としてお考えください。
人工授精(AIH)
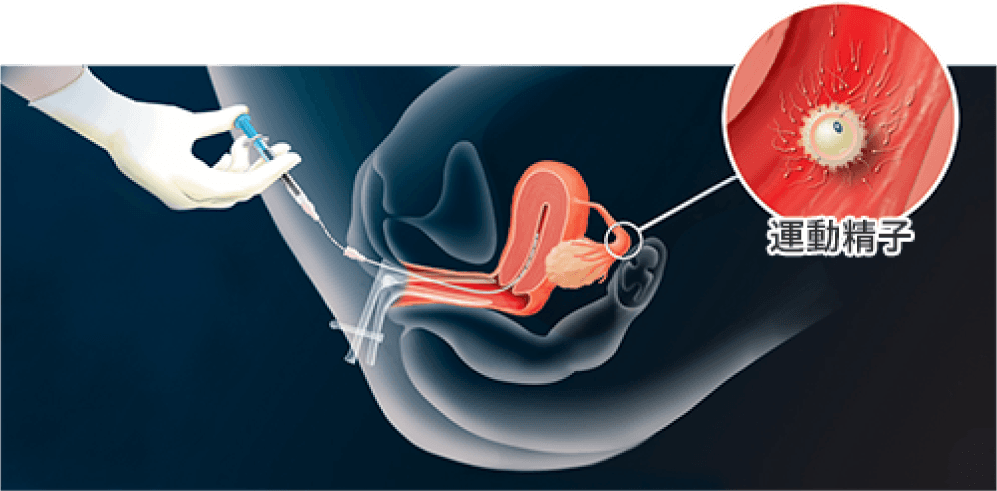
細いカテーテルで洗浄した運動精子を吸引し、
子宮内にカテーテルを挿入し、
運動精子を注入します。
タイミング治療と同じく、経膣エコーにより卵胞径の計測や尿中LH検査などを行うことで、排卵日をより正確に推測し、排卵日前後にご主人の精子を洗浄-濃縮し、子宮の中に直接注入する方法です。
タイミング治療と異なるのは精子がでる場所です。タイミングでは膣の中に精子が射出されるのに対して人工授精では子宮内に精子を注入します。これにより、授精の場所である、卵管の先端(卵管膨大部)まで元気な(受精能力のある)精子が到達しやすい-受精の確率が上がる、というのが人工授精です。運動精子数がやや少なめの方には最初から勧めますが、運動精子数が問題のない方でもタイミング治療後に行うことが多い治療法です。
上で述べた①排卵 ②受精 ③胚発育 ④着床という一連の流れはタイミング治療と同じなので、タイミング治療に比較して妊娠率が非常に高いというわけではありません。
ですが、タイミング治療より確実に妊娠率は高い方法です。
一般的には人工授精は4-5回行うと成績が頭打ちになる傾向にあります。
以上より当院では人工授精の回数を
| 35歳未満 | 4-6回程度 |
|---|---|
| 35-40歳未満 | 2-4回程度 |
| 40歳以上 | 2-3回以内 |
上記を目処に次のステップに進むことを提案しています。
検査の結果によってタイミング治療回数は変動しますので、あくまで年齢を考えた一つの目安としてお考えください。
高度生殖医療
1978年、イギリスで最初の体外受精成功以来、発展を続けてきた不妊治療を高度生殖医療(assisted reproductive technology:ART)といい、当院の名前の一部にもなっています。
ARTには、体外受精-胚移植、顕微授精、凍結胚移植などの治療が含まれています。
一般不妊治療では妊娠しなかった方や、卵管の状態が良くない(卵管閉塞、卵管水腫や高度卵管周囲癒着など)、精子の数が少ない、人工授精で妊娠に至らなかったなどの理由で、不妊症の約半数のご夫婦がARTの対象となる可能性があります。
2011年日本産婦人科学会のデータでは31,166人の赤ちゃんがARTにより出生しています。これは日本の総出生数の約3%に相当します。
当院で高度生殖医療を受けるために必要な準備
- 当院の体外受精胚移植法の同意書が必要です。
- 法的な婚姻関係を証明する書類が必要です。
- ご夫婦の1年以内の感染症検査結果、AMH検査、LH-RH検査が体外受精開始前に必要です。
体外受精
体外受精とは、卵管の中での過程(受精-胚発育)を体外で行う操作のことです。排卵誘発剤を投与して、女性から数個の卵子を採取して精子と合わせます。
卵子は受精した後、細胞分裂を始めて胚(受精卵)になりますが、この胚を通常2-5日後に子宮に戻し、着床させます。着床から出産にいたる過程は、通常の妊娠と同じです。
調節卵巣刺激
通常、自然の生理周期では卵胞は1つしか発育しないため、卵子は1つしか排卵されません。内服薬や注射の排卵誘発剤を使用して卵胞を刺激することによって複数の卵胞を発育させることができ、これにより1回の採卵で複数の卵子を採取することが可能になります。
排卵誘発法は、自然の月経周期の卵胞発育に合わせて採卵の日程が決まる方法(自然周期法)や、自分自身のホルモンを抑制し、個人個人のホルモン値や年齢に合わせて卵巣刺激を行う方法(Long法、Short法、アンタゴニスト法、フレンドリー法)などがあります。ご夫婦の希望と卵巣の反応性によって、相談の上で最適な治療法を決定していきます。
おおよその目安として、月経が開始してから採卵が決定するまでの期間は10~14日間で、その間の来院日数は3~4回程度です。
遠方の患者さんは地域の先生と連携して診察していただき、来院回数を減らすことが可能な場合があります。
採卵
採卵は朝8時半-10時ころまでに行います。経膣エコーで卵胞をみながら細い針(20G)で1つ1つ刺して卵子を吸引します。麻酔は局所麻酔もしくは静脈麻酔です。
局所麻酔の場合は、穿刺を行う部位にキシロカインを注射にて十分に浸潤させます。静脈麻酔の場合は投与後すぐに鎮静(眠った)状態となります。
発育卵胞数によって大きく異なりますが、採卵時間は通常であれば3~15分以内です。麻酔をかける場合があるため、採卵当日は朝から絶飲食としてください。採卵後は卵巣出血などの副作用防止の為、ベッド上安静となります。安静時間終了後、診察を行います。
ごく稀に出血や感染などの合併症があります。外来で処方された抗生物質とホルモン剤を採卵後から使用していただき、採卵当日は激しい運動や入浴は避けてください。シャワーはかまいません。また、翌日以降も特に異常がなければ通常の生活をしてかまいません。
媒精、精子の調整
採卵後、穿刺して吸引した卵胞液中に卵子が含まれているかを、培養士が顕微鏡下に確認します。確認された卵子は、培養液へ移され、至適環境下で数時間前培養されます。
《通常の体外受精》
精子はスイムアップ法という方法で良好な運動精子のみを集めます。
調整した精子を卵子の存在する培養液内に一定の割合で注入(媒精)し、その18~20時間後に顕微鏡下に正常受精の有無を確認します
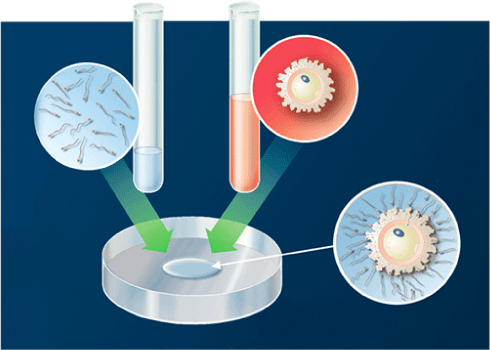
採取された成熟卵に運動精子をふりかけ、その翌日、受精を確認します。
《顕微授精》
顕微授精についての詳しくはこちらをご覧ください。
胚の評価
2-6日目に胚の状態を確認していきます。胚の形態評価を行い、移植に適する良好胚を確認します。初期胚の評価はVeeckの分類に従って行い、胚盤胞の評価はガードナー分類で行っています。
新鮮胚移植
採卵後2-5日目に胚移植を行います。形態良好胚を特殊な移植用チューブを用いて子宮内へ移植します。
当院では経膣エコーガイド下に胚移植を行うため、基本的には尿を貯める必要はありません。胚移植時は痛みもなく麻酔の必要もありません。
移植終了後ご希望があればベッドにて20分程度の安静が可能です。移植終了後は帰宅可能です。
胚移植後は激しい運動など無理をしなければ通常通りの生活をしても差し支えありません。
ホルモン補充
採卵周期では卵胞の中身を吸引するため(顆粒膜細胞)、ホルモン値が上がりづらく、黄体機能不全を起こしやすくなります。
そこで、女性ホルモンと黄体ホルモンのバランスを保つために補充が必要となります。
ホルモン補充は、採卵後2週間の妊娠判定までの期間+妊娠成立後も引き続き補充していきます。
卵胞ホルモンは内服または貼り薬を使用します。
当院では黄体ホルモン剤は内服薬中心であり、膣座薬は基本的に使用しません。
妊娠判定
採卵のだいたい2週間後に血液中のhCGを測定することにより妊娠しているかどうかがわかります。 妊娠していればさらにその1週間後に経膣エコーにより胎嚢の位置や数を確認します。順調であればさらにその1週間後には胎児心拍が確認できます。
体外受精にともなう合併症等
多胎妊娠
多胎妊娠では早産、未熟児、帝王切開率の増加、妊娠中毒症などの医学的問題が多く、双胎妊娠での1歳までに死亡するリスクは単胎妊娠での7倍、脳性麻痺は4倍、三胎妊娠ではそれぞれ20倍、17倍に増加するという報告もあります。
このように多胎妊娠では単胎妊娠にくらべ、母子ともにリスクが非常に高くなるため、多胎妊娠を予防することが重要です。
体外受精・胚移植後の多胎妊娠の発生頻度は約7%で移植胚数が増えれば多胎妊娠の発生頻度が増加します。
このため日本産科婦人科学会の会告にあるように、当院では胚移植数は原則1個とさせていただきます。
ただし、2回以上体外受精胚移植を行っても妊娠されなかった方や35歳以上の患者さまには2個胚移植を行うこともあります。
2008年4月12日 日本産婦人科学会の生殖医療における多胎妊娠防止に関する見解
生殖補助医療の胚移植において、移植する胚は原則として単一とする。ただし、35歳以上の女性、または2回以上続けて妊娠不成立であった女性などについては、2胚移植を許容する。治療を受ける夫婦に対しては、移植しない胚を後の治療周期で利用するために凍結保存する技術のあることを、必ず提示しなければならない。
採卵のリスク
採卵時にまれに腹腔内に大量出血したり、感染を起こすことがあります。そのため採卵後は安静にしていただき、安静終了後診察をいたします。これらの合併症が重症の場合入院加療が必要となります。また頻度は少ないですが外科的手術が必要になる可能性もあります。
先天異常、流産
体外受精・胚移植による妊娠では、自然妊娠と比較して流産率が高い(約20%)と言われています。また早産率・低出生体重児・先天異常・NICU・帝王切開率、などの発生率は、自然妊娠と比較して若干増加すると報告されています。現在のところ、生まれた子供(新生児)の奇形の報告は、自然妊娠と概ね同等の率であると報告されています。また、欧米での統計では、体外受精で生まれた児の、就学時の知能、運動能力等は自然妊娠児のそれらと差はなかったと報告されています。しかしながら本治療法の歴史、並びに長期の経過観察ができていない現状より、児の長期予後に関してはいまだ判明していない部分もあります。
異所性妊娠
子宮内に胚を移植していても、子宮外妊娠を起こすことがあります(2-4%)。子宮内に移植した胚でも、卵管にもどり再び子宮内に着床することもあると言われています。卵管の状態が良くない場合には、その場に着床してしまい子宮外妊娠となってしまいます。
治療の変更、キャンセル
また、以下の理由で本法の実施を途中で中止、あるいは変更する場合があります。
- 卵胞の発育が不十分で採卵が行えない場合
- 卵子がひとつも取れなかった場合
- 卵子が採取できたにもかかわらず、正常受精が起こらなかった場合
- 受精卵の分割が不十分で、移植に適さないと判断された場合
また、自然受精に必要な運動精子数が得られない場合、顕微授精に変更となることがあります。
不測の事態による影響
当院では、卵、精子、胚に関しては厳重な管理体制をとっております。しかし、天災、地震、火災、水害などでインキュベーターの破損や転倒などがあった場合、突然の停電でクリニックへの電気の供給が止まってしまった場合など、不測の事態による卵、精子、胚への影響を回避できないことも有り得ます。 また、当クリニックが閉院となる場合は事前に連絡させていただきます。しかし、何らかの理由(医師の急死など)で当クリニックが突然閉院となった場合、事前の連絡なしに体外受精が中止になることがありますのでご了承ください。
お願い
生殖医療を実施した場合には、その経過と結果を日本産婦人科学会に報告する義務があります。ごめんどうかと思いますが、出産報告を当院までご連絡いただくようご協力お願いいたします。 また、不妊症の治療の進歩に貢献するため、患者さんに不利益をもたらさない範囲内で研 究にご協力いただく場合があります。 体外受精・胚移植はいまだ完成した治療法ではありません。このため、次のような今回の治療には直接役立たない検査を、病院の費用負担で行なうことがあります。 ご理解とご協力をいただければ幸いです。
- 尿や血液などで、今回の治療には直接役立たないが、その後の成功率の向上に関連する可能性のあるホルモンを測定すること
- 出産されたお子さんについて、追跡調査すること(個人情報の保護は厳守したします)
顕微授精
通常の体外受精・胚移植の場合、受精するためには卵子1個に対して10万個程度の運動精子が必要です。
したがって、体外受精・胚移植を行っても、運動精子の数が少ないご夫婦が妊娠することは極めて難しいということになります。
しかし顕微授精では、理論上卵子1個に対して精子1個だけあれば受精が可能となります。このため、非常に精子が少ない方や通常の体外受精・胚移植では受精できない方などが良い適応となります。
顕微授精では精子に必要な処置を加えた後で、顕微鏡で精子の状態を確認します。形態が正常で良好な運動精子を、特殊な顕微鏡下にマイクロマニピュレーターを用いて、精子を極めて細い針内に吸引し、特殊なピペットで固定された成熟卵子の細胞質内に穿刺して、吸引した精子を注入します。受精の確認は顕微授精を実施してから18~20時間後に行います。
顕微授精での受精率は約70%と言われていますが、残念ながら顕微授精でも受精しないこともあります。そこで当院では、採卵で得た卵子の半分に対しては、普通の体外受精を、残りの半分には顕微授精を実施するスプリット法を提案しております。
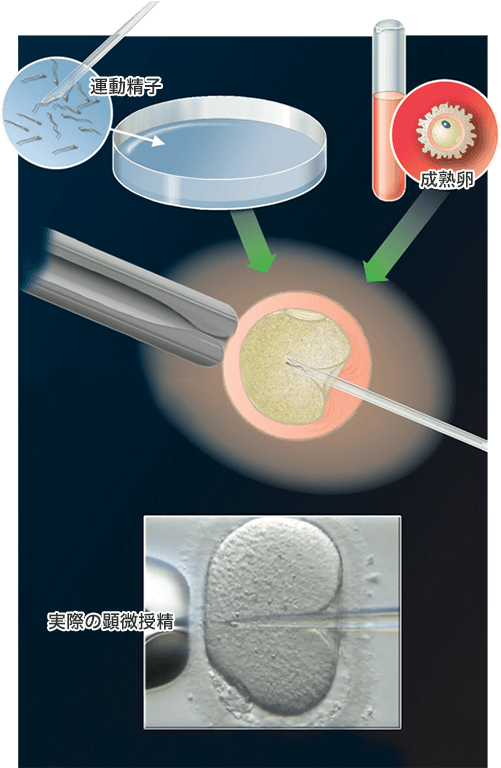
顕微鏡下に運動精子を1個選択し、成熟卵の細胞質内に注入。
凍結融解胚移植
理論的には胚移植において移植胚数が多くなるほど1回の移植周期での妊娠率が高くなるため、これまで複数個の胚が移植されてきました。
その結果、多胎妊娠が増加し周産期や新生児医療に深刻な問題を投げかけてきました。現在では、2008年の日本産科婦人科学会会告により原則胚移植数は1個に制限されています。
一方、卵巣過剰刺激症候群(OHSS)では妊娠すると症状が悪化するため、OHSSの重症化が予想される場合には新鮮胚移植をせずに凍結するようになってきています。
このように、余剰胚や全胚の凍結操作が必要となることが、近年増加してきております。
そこで、当院で胚凍結を行う場合は以下のケースとなっております。
当院で胚凍結を行うケース
- 余剰胚がある場合
- OHSS予防のため
- 採卵周期で、P4値が1.0 ng/ml以上に上昇した場合
- 新鮮胚移植が反復して不成功の場合
- 新鮮胚移植の日程が合わない場合
胚凍結は機能を損なうことなく長期保存が可能です。凍結保護剤を用い、できるだけ細胞の中が壊れないよう冷やし方を工夫して、胚を守りながら保存します。特殊なストローなどの中に胚を封入し液体窒素保管器の中で保存します。 当院では急速ガラス化法(Vitrification法)を行っております。
《融解胚移植周期の子宮内膜調整》
凍結した胚を融解して移植する場合には、月経開始2日目から女性ホルモン剤を内服または貼付し、子宮内膜が十分に厚くなったことを超音波検査で確認し、黄体ホルモン投与後に融解胚移植を実施するホルモン補充周期が中心です。ホルモン補充周期のメリットとしては、自然に排卵しにくい人や子宮内膜が厚くなりにくい人でも、移植が成功しやすくなります。また、胚移植の日程をご希望の日程に調節可能であるという点です。
一方、自然排卵の数日後に融解胚移植を行う自然周期胚移植の方法もあります。自然周期のメリットとしてはご自身の排卵時のホルモンを利用するため、使用する薬剤がホルモン補充周期に比較して非常に少ないという点です。どちらの方法で行うかは、それぞれの患者さんの月経周期や子宮内膜の厚さ、今までの治療歴を考えて決定します。
胚盤胞移植
胚移植には、採卵から2~3日目に行う初期胚移植と、5日目に行う胚盤胞移植があります。胚盤胞移植は、初期胚移植よりも長期に培養を行うために、より良好な胚を選択する事が可能となります。 胚盤胞移植の利点として
- ① 初期胚の段階とは、自然な妊娠ではまだ卵管内で発育している状態です。このため、初期胚移植では移植後2‐3日の間、胚は子宮内に留まりつつ発育していることになります。これに対して胚盤胞では移植後翌日には着床するということになり、自然な妊娠に近い状態で移植が可能です。
- ② 採卵から胚移植までの期間が長くなることによって、血液中の黄体ホルモン濃度が上昇し、これにより子宮の運動が低下し、よりよい着床環境下で胚移植が行えます。
- ③ 子宮外妊娠の割合が低下することもあわせて報告されています。 一般的に初期胚での妊娠率が20‐30%であるのに対して、胚盤胞移植では40-50%と初期胚移植よりも高い妊娠率が示されています。その一方で、長期間の体外培養は胚にとって必ずしも良好な環境だとは限らず、胚盤胞到達率は一般的には30%程度とも言われており、胚移植のキャンセル率は、胚盤胞移植のほうが分割期胚移植よりも高くなります。
OHSS(卵巣過剰刺激症候群)
過排卵刺激により卵胞が多数発育することにより、採卵数日後や新鮮胚移植後の妊娠初期に発生する合併症です。
以前は比較的多くみられましたが、近年は排卵誘発法もすすんできておりほとんどみられなくなってきています。採卵数日後に生じるOHSSの原因は排卵刺激を起こす[HCG]によります。
このため、OHSSになりやすい方には、HCGを投与しなくてもよい刺激法であるアンタゴニスト法やフレンドリー法が第一選択となります。
HCGを使用しないことでOHSSは100%防ぐことができます。妊娠初期に発生するOHSSの原因は妊娠反応である母体から出る[HCG]が原因です。妊娠の経過とともにHCG分泌は上昇するため、このタイプのOHSSは重症化しやすいと言われています。妊娠を防ぐことはできないため、新鮮胚移植を避け、凍結融解胚移植を行うことがOHSSの予防につながります。
OHSSの病態は、血液中の水分が腹水や胸水として貯留し、逆に血管の中は脱水となるため血液がドロドロとなり血栓症(重症の場合は脳梗塞や肺梗塞など)を引き起こす医原性の病気です。
主症状は腹部膨満感、胃部不快感、尿量減少などです。過排卵刺激後、個人差はありますが、多少の腹部膨満感は出現します。ですが、胃痛は非常に良くない状態のサインだと考えてください。
そのため、胃痛がある場合は必ずクリニックに連絡し、医師の判断を仰いでください。妊娠している場合や血液濃縮(血が濃くなること)が高度な場合は入院が必要となることもあります。
OHSSになりやすい人
- 若い人
- 痩せている人
- 多嚢胞性卵巣症候群の人
- AMH値が高い人
- 採卵時の卵胞ホルモンが3000pg/mlを超えた人
- 採卵された卵子の数が20個以上の人
- 新鮮胚移植で妊娠した人
これらに該当する方は特に注意が必要となります。




